Osteochondróza páteře je degenerativní-dystrofická léze meziobratlových plotének, těla obratle, vazivového aparátu, ve kterém je zničena kostní a chrupavková tkáň krční, hrudní a bederní páteře.
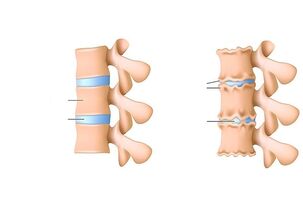
Patologie ovlivňuje celý motorický segment páteře, disku, obou těl obratlů, sousedních nervových a svalových struktur. Toto onemocnění se často nazývá „civilizační choroba“, která je spojena se vzpřímeným držením těla a každodenním namáháním páteře.
Hlavní příčinou spinální osteochondrózy je mikrotrauma při fyzické námaze, nezdravá strava, sedavý životní styl a dokonce i genetická predispozice. Pokud toto onemocnění postupuje, pak nejprve trpí meziobratlová ploténka a struktury k ní přiléhající. Středová část disku se mění, což vede ke ztrátě vlastností obratle absorbujících nárazy, v důsledku čehož se na vláknitém prstenci tvoří praskliny a ztenčení.
Američtí statistici tvrdí, že prvním důvodem pro omezení aktivity osob mladších 45 let je bolest v oblasti hřbetní a krční páteře. Většina obyvatel měst, řidičů, kteří tráví významnou část svého času vsedě a přebíjejí páteř, je ohrožena.
Osteochondróza je příčinou více než 70% případů bolesti zad. Riziko onemocnění se zvyšuje s věkem.
Etiologie a patogeneze spinální osteochondrózy
Spinální osteochondróza má dlouhodobou patogenezi vývoje (od několika měsíců do desetiletí). Závisí to na faktorech ovlivňujících vývoj onemocnění.
Rizikové faktory:
- Věk. Starší lidé (nad 60 let) jsou ohroženi. U lidí mladších 35 let je toto onemocnění vzácné. V důsledku změn souvisejících s věkem dochází k poruchám v hormonálním pozadí člověka, což způsobuje, že svalová tkáň a stěny cév jsou porézní, což znamená, že jsou zranitelnější. To vyvolává metabolické poruchy, přetíží meziobratlové ploténky.
- Autoimunitní onemocnění, která mohou vnímat tkáň chrupavky jako cizí a začít ji ničit.
- Poranění páteře. To je jeden z hlavních důvodů rozvoje osteochondrózy u mladých lidí. Předpokládá se, že více než polovina lidí s poraněním páteře v mladém věku trpí spinální osteochondrózou ve stáří.
- Nadváha, která snižuje opotřebení meziobratlových plotének. Chrupavé disky slouží jako druh tlumičů páteře, které zajišťují její pohyblivost při fyzické aktivitě, chůzi, běhu atd. A chrání kostní tkáň před zničením a výskytem mikrotrhlin. Díky závažnosti nadváhy je zatížení ještě silnější, což urychluje destrukci chrupavčitých disků.
- Ploché nohy.
- Genetická predispozice.
- Onemocnění endokrinního systému, která vyvolávají metabolické poruchy, které zase negativně ovlivňují stav tkáně chrupavky.
Osteochondróza může být po dlouhou dobu v „nečinném stavu“. Mnoho pacientů se o nemoci dozví v případě silné bolesti, kdy dystrofický proces v tkáni chrupavky již poškodil nervové kořeny.
Existují takové stadia patogeneze spinální osteochondrózy:
- Porušení krevního oběhu v meziobratlových ploténkách a sousedních strukturách.
- Hormonální a metabolické poruchy zejména v těle a meziobratlových ploténkách.
- Procesy odbourávání jádra pulposus. V této fázi se mění struktura meziobratlové ploténky - jádro se zmenšuje, samotný disk se ztenčuje, zvyšuje se zatížení mezikruží fibrosus, což má za následek různé rozvrstvení, mikrotrhliny a někdy i prasknutí.
- Výčnělek meziobratlových plotének - výčnělek tkáně meziobratlových plotének, často směrem k míšnímu kanálu, který do něj naráží a způsobuje silnou bolest.
- Intervertebrální kýla. Postup výčnělku vede ke zničení vazů, ke změně výšky a tvaru disku, což zase vyvolává tvorbu hernií.
- Komprese radikulárních tepen.
- Chronická nedostatečnost přívodu krve do míchy.
Příznaky spinální osteochondrózy
Jak se vyvíjí osteochondróza, objevují se patologie v meziobratlových ploténkách a v samotných chrupavkách, které se následně překrývají a mohou vyvolat výskyt meziobratlové kýly.
Příznaky mohou být obecné i specifické, charakteristické pro patologické změny chrupavky, meziobratlových plotének a sousedních tkání.
Úplně první známka osteochondrózy by se měla nazývat bolavá bolest zad, necitlivost vertebrálních řezů, omezený pohyb, zvýšená bolest při fyzické námaze.
Specifické příznaky osteochondrózy:
- Cervikální osteochondróza je charakterizována zhoršeným krevním oběhem, který způsobuje závratě, bolest a tinnitus, bolesti hlavy. Mozek je špatně obohacen kyslíkem a živinami, v důsledku čehož člověk prožívá stresující stav.
- Osteochondróza hrudní oblasti, často doprovázená interkostální neuralgií. Bolest na hrudi a žebrech.
- Osteochondróza bederní páteře vyvolává rozvoj onemocnění lumbago, lumbosakrální (ischias) a bederní ischias. U ischias je ovlivněn ischiatický nerv, jsou pozorovány bolesti a hypotenze v hýždích, stejně jako hypotenze v lýtkách.
Příznaky cervikální osteochondrózy:
- Cirvicalgia - bolest krční páteře. Povaha bolesti je různorodá (tupá, ostrá, zhoršená nakloněním hlavy a trupu při kašlání), v závislosti na faktoru ovlivňujícím tuto páteř.
- Cervikobrachialgie - bolest krční páteře, vyzařující do ruky, necitlivost.
- Zadní lopatka a zadní zánět kloubů lopatky - bolest v ramenním kloubu, v klíční kosti, omezující pohyb paže shora dolů.
- Epikondylóza - bolest v loketním kloubu, omezený pohyb.
- Syndrom vertebrální arterie - tzv. cervikální migréna, bolest hlavy a bolesti krční páteře, nevolnost, někdy zvracení, zhoršená koordinace pohybů - závratné chůze, tinnitus.
Jedním z nejčastějších příznaků cervikální osteochondrózy je porucha krevního oběhu, která vede k častým závratím, mdlobám a bolestem hlavy.
Příznaky osteochondrózy prsu:
- Torakalgie - bolest na hrudi, bolest spojená s nehybností (projevující se dlouhodobým sezením v noci), zhoršená fyzickou aktivitou, hlubokým dechem, kašlem.
- Srdeční syndrom.
- Syndrom zadní stěny hrudníku - bolest v oblasti lopatek, pocity bolesti závisí na poloze těla.
- Syndrom předního scalenového svalu.
- Truncalgický syndrom - bolest v polovině hrudníku.
- Zhoršení interkostální neuralgie.
Příznaky bederní osteochondrózy:
- Lumbodynia - bolest v dolní části zad, lumbago. Pacient cítí nepohodlí, když se snaží sedět nebo vstát. Bolest se zesiluje fyzickou aktivitou, kašláním, zhluboka se nadechuje a ohýbá.
- Lumboischialgia - bolest v dolní části zad, vyzařující do nohy. Může dojít k parestézii, necitlivosti nohou, svalovým křečím a bolestem kloubů.
- Cévní syndromy - začínají kompresí krevních cév, nejsou doprovázeny bolestí, slabost svalů, kuželkový syndrom - slabost obou nohou, dysfunkce pánevních orgánů.
Příznaky osteochondrózy v bederní páteři jsou různé. Tato část páteře je zatížena více než ostatní.
Diagnóza spinální osteochondrózy
Při první bolesti zad by mělo být provedeno vyšetření k určení zdroje bolesti. Osteochondróza je obtížně diagnostikované onemocnění, protože bolest může být způsobena jinými patologiemi nesouvisejícími s páteří. Pacient bude potřebovat konzultace s několika specialisty: neurologem, především ortopedem, vertebrologem.
Metody diagnostiky osteochondrózy:
- Radiografie. Provádí se za účelem přesného určení výšky meziobratlových plotének nebo změn ve struktuře obratlů, změn v průměru otvorů mezi obratli. Rentgenové záření se nejčastěji provádí ve dvou polohách - ležící na zádech a na boku. Dvě různé projekce obrazů umožňují přesněji určit přítomnost patologie. Někdy je rentgen snímán dolní čelistí dolů.
- MRI a CT. Výsledky MRI jsou považovány za přesnější a pomáhají rychle určit lokalizaci segmentů, které byly ovlivněny patologií, přítomností nebo nepřítomností meziobratlových hernií a kompresí kořenů.
- Laboratorní testy: krevní test ke stanovení hladiny vápníku v krvi a rychlosti sedimentace erytrocytů. Laboratorní testy jsou předepsány úplně první, v poslední době je lékař na základě těchto výsledků nasměruje na hardwarovou diagnostiku.
Je důležité rozlišovat osteochondrózu páteře u řady dalších onemocnění s podobným klinickým obrazem, například: novotvary na páteři onkologické povahy, narušení integrity tkáně chrupavky, zánět, přerušovaná klaudikace, tvorba cyst na vnitřních orgánech, urolitiáza, gastritida, pyelonefritida, žaludeční vředy, angina pectoris, poruchy nervového systému. Za tímto účelem lze předepsat studie trávicího systému, nervového systému a krevního oběhu. Používají se následující diagnostické metody - kardiogram, ultrazvuk, elektroencefalografie, endoskopické vyšetření (zažívací orgány).
Komplikace osteochondrózy
Průběh tohoto onemocnění je nejčastěji doprovázen neurologickými komplikacemi:
- Fáze. Komplikace způsobené výčnělkem - ostré bolestivé pocity při střelbě.
- Fáze. Radikulitida, která se vyznačuje bolestivými syndromy a dalšími příznaky, v závislosti na lokalizaci radikulitidy.
- Fáze. Patologie kořenů a míšního nervu, přítomnost meziobratlových kýly. Často dochází k paréze svalů, což vede k paralýze celého těla.
- Fáze. Porušení krevního oběhu a prokrvení celé míchy. Příznaky: přetrvávající silné bolesti zad, ochrnutí určitých svalových skupin, ischemická mrtvice míchy.
Léčba spinální osteochondrózy
Proces léčby jakéhokoli typu osteochondrózy sleduje jeden cíl - zmírnit bolest, zabránit destrukci a deformaci tkání páteře. Léčba může být konzervativní nebo chirurgická. Typ a způsob léčby je předepsán individuálně pro každého pacienta na základě diagnózy (stádium, typ onemocnění, celková pohoda pacienta).
V akutním období bolestivého syndromu se doporučuje relaxace a odpočinek, po ústupu bolestivého syndromu lze předepsat protizánětlivé léky (dikloberl, voltaren), injekce antispasmodických směsí, vitamin B, přípravky na tření - dip rileaf, larkspur atd. tělesná výchova a fyzioterapie (diadynamické proudy, elektroforéza, magnetoterapie).
Konzervativní léčba trvá asi dva měsíce. Kromě uvedených způsobů léčby lze použít také masáže, manuální terapii, reflexologii a extrakci. Výsledek konzervativní léčby přímo závisí na pacientově vytrvalosti a pracovitosti.
Existuje také chirurgická metoda léčby, která se používá v přítomnosti meziobratlových hernií starších více než šest měsíců, komprese kořenů míchy v důsledku zúžení mezery mezi obratli. Princip chirurgické léčby je odstranit zdeformovaný disk. Rehabilitační období po operaci je přibližně šest měsíců. Rehabilitace zahrnuje cvičební terapii, fyzioterapii a užívání vitamínů.
Prevence osteochondrózy páteře spočívá v boji proti rizikovým faktorům - udržování aktivního životního stylu, sportování, správná výživa, používání korzetů a speciálních pásů při nakládání zad, spánek na ortopedických matracích a polštářích, vyhýbání se podchlazení a úrazům.



































